Dans les années 1970, les réponses apportées en France à un phénomène nouveau et encore mal connu divergent, voire s’opposent. En fonction des idéologies, les solutions proposées varient de la prise en charge médicale ou psychiatrique à l’assistance psychosociale en passant par les techniques comportementales et les projets éducatifs ou communautaires. Certes, tout le monde s’accorde à reconnaître la diversité des types de consommateurs de drogues. Mais derrière la multiplication des expériences et des initiatives privées, transparaît aussi la rivalité entre l’institution médico-psychiatrique qui voit dans le toxicomane un malade et l’institution " sociale " sous ses diverses formes qui considère la toxicomanie comme un symptôme du malaise relationnel apparu chez les jeunes (15, 22, 70). Si l’une voit sa compétence reconnue dans la nécessité d’un traitement, l’autre voit sa justification dans la nécessité d’une assistance. Cette rivalité, produit d’une vision où l’idéologie tient lieu de savoir et de doctrine, volontiers entretenue par les toxicomanes eux-mêmes, fera place cependant à la définition progressive d’une " voie " thérapeutique qui n’est pas sans rappeler celle proposée aux patients souffrant de troubles mentaux.
Cette évolution, qui conduira à la professionnalisation des intervenants en toxicomanie, s’amorça rapidement en raison principalement de deux types de facteurs. En premier lieu, il apparut que les toxicomanes s’adressaient peu aux structures de soins classiques, mal préparées pour répondre efficacement à cette situation nouvelle et déconcertante. En second lieu, il apparut aussi que l’activisme initial basé sur l’empirisme de soignants qui s’étaient senti la " vocation " de s’occuper de toxicomanes conduisait infailliblement à une impasse : ce type de fonctionnement oblitère toutes possibilités d’émergence de la demande, considérée comme seule garante du succès de la prise en charge, en même temps qu’il réduit soignants et soignés à la répétition inlassable du même discours. Des solutions mieux adaptées aux problèmes posés, tenant compte du caractère multidimensionnel du phénomène, étaient donc à rechercher. La " médicalisation " de la prise en charge s’opéra à partir d’une part, de la " cure ", les progrès de la psychopharmacologie permettant un meilleur confort du patient lors du sevrage, d’autre part, de la constatation qu’un certain nombre de toxicomanes présentaient des troubles mentaux associés nécessitant des soins appropriés. Parallèlement, les particularités de la rencontre avec le toxicomane, la fréquence des rechutes, l’incapacité supposée ou réelle des toxicomanes à s’adapter aux normes de vie habituelles entraînèrent la mise en place de centres spécialisés faisant appel essentiellement à des acteurs du champ éducatif et social et ne comportant qu’une présence médicale limitée (15, 23, 70).
Au fil des années, sans qu’il y ait eu de réel schéma directeur, les soins aux toxicomanes s’organisent alors selon une " chaîne thérapeutique " qui comprend schématiquement (24, 29, 70) :
Ce schéma thérapeutique a l’avantage de bien montrer que la prise en charge des toxicomanes doit être raisonnée, c’est-à-dire hiérarchisée et séquentielle. Il a l’avantage d’exposer clairement les objectifs et les stratégies à mettre en oeuvre à chaque phase de cette prise en charge, nécessairement longue. Contrairement à une idée largement répandue dans l’opinion publique, contrairement à ce qu’a pu laisser croire l’injonction thérapeutique inscrite dans la loi du 31 décembre 1970, contrairement à ce que vivent et laissent à penser les toxicomanes eux-mêmes, attribuant à la cure de sevrage un effet magique, celle-ci ne représente nullement l’élément essentiel de la prise en charge. Elle doit toujours s’articuler avec la post-cure, véritable période de sevrage psychologique, qui amènera progressivement l’individu à investir d’autres domaines que celui de la drogue. Dans cette perspective, la diversité des techniques proposées, de conceptions parfois opposées, trouve sa cohérence dans la nécessité pour chaque toxicomane de trouver une formule correspondant à ses besoins, à son mode relationnel et à ses possibilités d’adaptation. En raison de la souffrance et des conséquences liées aux conduites toxicomaniaques, tout toxicomane éprouve de temps à autre l’intention de s’en sortir. Cela ne veut pas dire pour autant qu’il est prêt à rompre réellement avec ses habitudes toxicomaniaques. Certes, un sevrage imposé ou réalisé en urgence peut être l’occasion d’un premier contact avec un service de soins et le début d’une articulation thérapeutique. Mais un sevrage imposé, mal préparé ou inapproprié, risque fort aussi d’aboutir rapidement à une impasse et de disqualifier pour longtemps le recours aux services de soins. Il faut souvent du temps et de l’expérience pour espérer transformer un désir flou de se sevrer ou une démarche utilitaire en un engagement personnel authentique. En résumé, les effets à long terme d’un sevrage dépendront essentiellement de sa signification pour l’individu, des conditions dans lesquelles il est effectué et de son articulation possible avec un changement de vie (9, 17, 24, 67, 72, 75).
Ce schéma thérapeutique a l’avantage, à première vue, de bien situer la place du sevrage dans la prise en charge des toxicomanes. Cependant, pour être efficace, un cadre thérapeutique doit permettre l’adéquation à une personne donnée des mesures nécessaires. C’est dire qu’il doit pouvoir s’adapter aux besoins réels de chaque sujet. C’est le travail des soignants de tailler à la mesure du sujet à partir de ce cadre. Pour cela, il convient que soient précisées clairement les indications propres à chaque stratégie thérapeutique proposée, c’est-à-dire que soient définies les populations auxquelles ces stratégies s’adressent. De même, il convient que soient réunies les conditions d’un travail en commun : seules la reconnaissance mutuelle et la prise en compte effective du rôle, de la spécificité et des limites de chacun des partenaires médico-sociaux peuvent permettre une articulation suffisamment souple de leurs interventions respectives. Dans le cadre du schéma thérapeutique ici développé, ces exigences préalables apparaissent aussi seul gage d’efficacité (7, 9). A ce titre, plusieurs dysfonctionnements, aux effets cumulatifs, affectèrent la mise en place et l’organisation de cette " chaîne thérapeutique ".
Toute consommation de drogues n’est pas synonyme de toxicomanie. L’usage occasionnel, l’abus, la dépendance psychique et physique représentent autant de modalités différentes de consommation appelant des réponses diversifiées. Un sevrage ne s’impose et n’a de sens qu’en cas de dépendance. Dès 1963, l’Organisation Mondiale de la Santé recommande de ne plus utiliser le terme trop ambigu de " toxicomanie ", sa signification variant fortement selon les contextes socio-culturels et les théories auxquelles on se réfère, et de le remplacer par celui de " dépendance ", dont la définition sera précisée en 1969 (64). Il n’est pas sûr qu’en France cette conception soit partagée par l’ensemble des responsables politiques et des acteurs du champ sanitaire et social. Les divergences dans l’appréciation du phénomène et l’hétérogénéité des usagers de drogues pris en charge dans les centres spécialisés sont sources de confusion et placent les soins aux toxicomanes dans une perspective difficile à appréhender pour la population (15, 22, 70). De plus, contrairement à ce qui est observé à l’étranger, il n’est pas rare que les différentes étapes de la " chaîne thérapeutique " soient assurées en un même lieu, par une même institution, un centre d’accueil pouvant, par exemple, assurer également le sevrage et la post-cure (15, 22, 70). Le mode d’intervention thérapeutique n’est plus alors déterminé en fonction des besoins réels du sujet, l’évolution permettant de moduler les moyens utilisés ; il est déterminé, avant même la rencontre avec le sujet, par l’orientation initiale de l’institution (médico-psychiatrique, psychologique, sociale, communautaire, éducative, etc.) (15, 22, 23). L’absence de planification centrale entraîne des manques dans l’éventail des stratégies thérapeutiques possibles, certaines institutions fonctionnant avec un trop faible effectif de patients tandis que d’autres sont en permanence surchargées (23, 70). Surtout, ce mode de fonctionnement augmente les risques de transformer la pharmacodépendance en une " institution-dépendance ", le sujet ne pouvant plus fonctionner qu’en référence au modèle proposé par les soignants (24, 68). Enfin, la "chaîne thérapeutique " implique que dans le temps un sujet, pour accéder à l’une des phases du traitement, doit avoir au moins franchi par quelque modalité que ce soit la précédente, les rechutes, fréquentes, nécessitant, parfois à l’infini de la répétition, de reprendre la " chaîne " à son début (29, 70).
A partir des années 1980, la dissémination épidémique du VIH dans la population toxicomane, la politique de réduction des risques et le développement des techniques de substitution reléguèrent progressivement au second plan ces questions relatives au traitement de la toxicomanie, considéré alors par certains comme " bien codifié " (28, 55). Les quelques études réalisées à cette époque sur le devenir des toxicomanes montrent pourtant que les choses sont loin d’être aussi simples (30, 74, 76). Vingt ans après, de nombreuses questions persistent : il n’y a pas de consensus en matière de choix thérapeutiques pour les toxicomanes ; il n’y a pas non plus de consensus sur la définition même de la toxicomanie (63).
C’est dans ce contexte, de nos jours mieux connu, que se pose la question de la place de la prise en charge thérapeutique, et ce d’autant que certaines données laissent à penser qu’un nombre non négligeable de sujets consommateurs abusifs ou dépendants s’en sortent seuls, sans aucun suivi sanitaire ou social.
Le développement des techniques de substitution pose aussi problème. Certes, pour beaucoup d’auteurs, les techniques de substitution permettent de réduire les risques inhérents aux conduites toxicomaniaques et de favoriser la mise en place des autres stratégies thérapeutiques, le but final restant l’arrêt définitif de la consommation de drogues (16, 31). Cependant, la référence au diabète et à l’insuline introduite par Dole et Nyswander (32, 33) suggère la possibilité d’un traitement à vie, l’objectif n’étant plus dès lors l’abstinence mais la réinsertion psychosociale des patients (34). On perçoit là combien ces différents points de vue dépendent des hypothèses théoriques qui sous-tendent notre compréhension de la dépendance.
A ce titre, les études visant à comparer différents schémas thérapeutiques entre eux, et notamment les vastes programmes d’évaluation entrepris aux Etats-Unis, posent plus de questions qu’elles n’apportent de réponses. En règle générale, ces études ne peuvent conclure à la prédominance d’un schéma thérapeutique sur l’autre. Cependant, elles montrent aussi clairement que les caractéristiques des patients diffèrent notablement selon les types de traitement considérés, ces caractéristiques influençant très largement le devenir à long terme. Par ailleurs, ces études amènent aussi à s’interroger sur la définition des critères d’efficacité. Certes, les patients devenus totalement abstinents apparaissent bien comme ceux présentant le meilleur pronostic à long terme. Mais doit-on pour cela retenir l’abstinence comme seul critère valable ? Une consommation intermittente et contrôlée, le déplacement de la toxicomanie vers d’autres produits tels que l’alcool ou les médicaments psychotropes peuvent-ils être considérés comme des évolutions favorables dans la mesure où il y aurait abandon d’un mode de vie entièrement parasité par la drogue ? Une substitution réussie est-elle synonyme de guérison ? En fait, toutes ces études montrent bien que l’évaluation du devenir des sujets dépendants aux opiacés ne saurait s’appuyer que sur la seule consommation de drogues : l’adaptation sociale et le fonctionnement psychologique général (statut marital, emploi, loisirs), les troubles psychopathologiques, les problèmes médicaux, les conduites antisociales sont autant de dimensions dont il faut aussi tenir compte pour juger de l’efficacité d’un traitement (37, 43, 53, 61, 78, 79).
Le contexte socio-culturel semble également jouer un rôle important. Ainsi, certains auteurs soulignent-ils l’échec relatif des programmes centrés sur l’abstinence dans les pays du monde industrialisé occidental où s’est instauré un climat d’acceptation sociale de la drogue s’accompagnant d’une dépénalisation de fait de son usage. Par comparaison, le succès des expériences de Singapour et du Japon pourrait être lié au maintien d’une philosophie fondée sur le respect des valeurs éthiques familiales et sur un engagement social (59, 60).
Le modèle type Alcooliques Anonymes est centré uniquement et spécifiquement sur le problème de la dépendance aux drogues. Très structuré, il implique une progression dans la prise en charge thérapeutique : reconnaître la réalité de la dépendance et ses conséquences ; admettre la nécessité d’une aide ; identifier ce qui nécessite d’être changé ; effectuer ces changements et développer un nouveau mode de vie sans drogue.
Le modèle multidisciplinaire se donne pour objectif de prendre en charge la totalité des difficultés du sujet. Il implique l’intervention de plusieurs spécialistes : psychiatres, psychothérapeutes, médecins somaticiens, assistants sociaux, éducateurs, etc. appartenant ou non à la même structure. Si chacun de ces spécialistes est responsable de son action dans son domaine propre, celle-ci doit aussi s’articuler avec les autres dans le cadre d’un projet thérapeutique " sur mesure ", élaboré en commun en fonction des besoins propres à chaque sujet.
Ces deux modèles posent de manière exemplaire la question de la philosophie générale des soins aux sujets dépendants aux opiacés : se centrer exclusivement sur le problème de la dépendance ou prendre en charge globalement les difficultés du sujet dont la dépendance aux opiacés ne représente qu’un des aspects.
Un parallèle pourrait être fait ici avec le phénomène de la stigmatisation, bien connu en criminologie (27, 45, 80, 81). Cloward et Ohlin (27) décrivent ainsi le chemin que parcourent les adolescents en train de se séparer des structures légales pour rejoindre le groupe délinquant qui leur apporte un sentiment de puissance, de sérénité et d’appartenance. Pour ces auteurs, le premier conflit avec les représentants de l’autorité met en marche un processus de définition qui range le délinquant dans une catégorie différente des autres individus respectueux de la loi. Ses actes et sa personnalité étant définis comme " mauvais ", le délinquant est alors enfermé dans un cercle vicieux de rejet et de stigmatisation. Ce processus d’aliénation concourt à permettre à l’adolescent d’intérioriser les catégories d’activités antisociales et de les utiliser comme matière première dans la construction de son " identité du moi " délinquante (80). Ce processus se trouve parfaitement illustré par la phrase de Jean Genet, extraite du " Journal du voleur " : " Plus je suis coupable à vos yeux, plus solide deviendra mon identité dans ma solitude mais aussi dans ma liberté ". Cette théorie de la stigmatisation permet de rendre compte de l’importance de l’image sociale, véhiculée par les adultes et par le groupe des pairs, dans l’avenir délinquant des enfants et des adolescents (36, 56, 83). Elle permet de rendre compte aussi de l’inefficacité du monde carcéral à réadapter les délinquants : ceux-ci cherchant à rationaliser leur existence marginale, rationalisation indispensable à la solidité de leur image sociale et à leur existence même, l’idée de subir la détention ne les arrête en rien dans la mesure où le monde carcéral leur procure une sorte de protection et de réassurance sur leur appartenance à une sous-culture particulière (27, 80).
La dépendance aux opiacés s’inscrit dans un contexte individuel et environnemental particulier à chaque sujet. C’est dire qu’il ne peut y avoir de traitement univoque. La réponse thérapeutique doit toujours être adaptée à chaque situation dans sa singularité et sa particularité. La place prise par l’usage de la drogue dans l’économie psychique du sujet se modifiant au travers des interactions et des expériences vécues entre celui-ci, la drogue et l’environnement, cette réponse pourra varier dans le temps en fonction de l’évolution pour le sujet de la signification de ses conduites toxicomaniaques. Isoler la dépendance aux opiacés du contexte particulier à chaque sujet, c’est risquer de proposer des " fausses solutions " qui seront toujours rejetées comme telles. C’est aussi risquer d’aboutir à des résultats inverses de ceux que l’on escompte : intégrer tous les sujets dépendants aux opiacés dans un même programme thérapeutique élaboré a priori, c’est risquer de renforcer leur identification et leur degré d’insertion au groupe marginal des toxicomanes, de les enfermer dans ce " personnage " et de les empêcher d’évoluer (9, 10, 66).
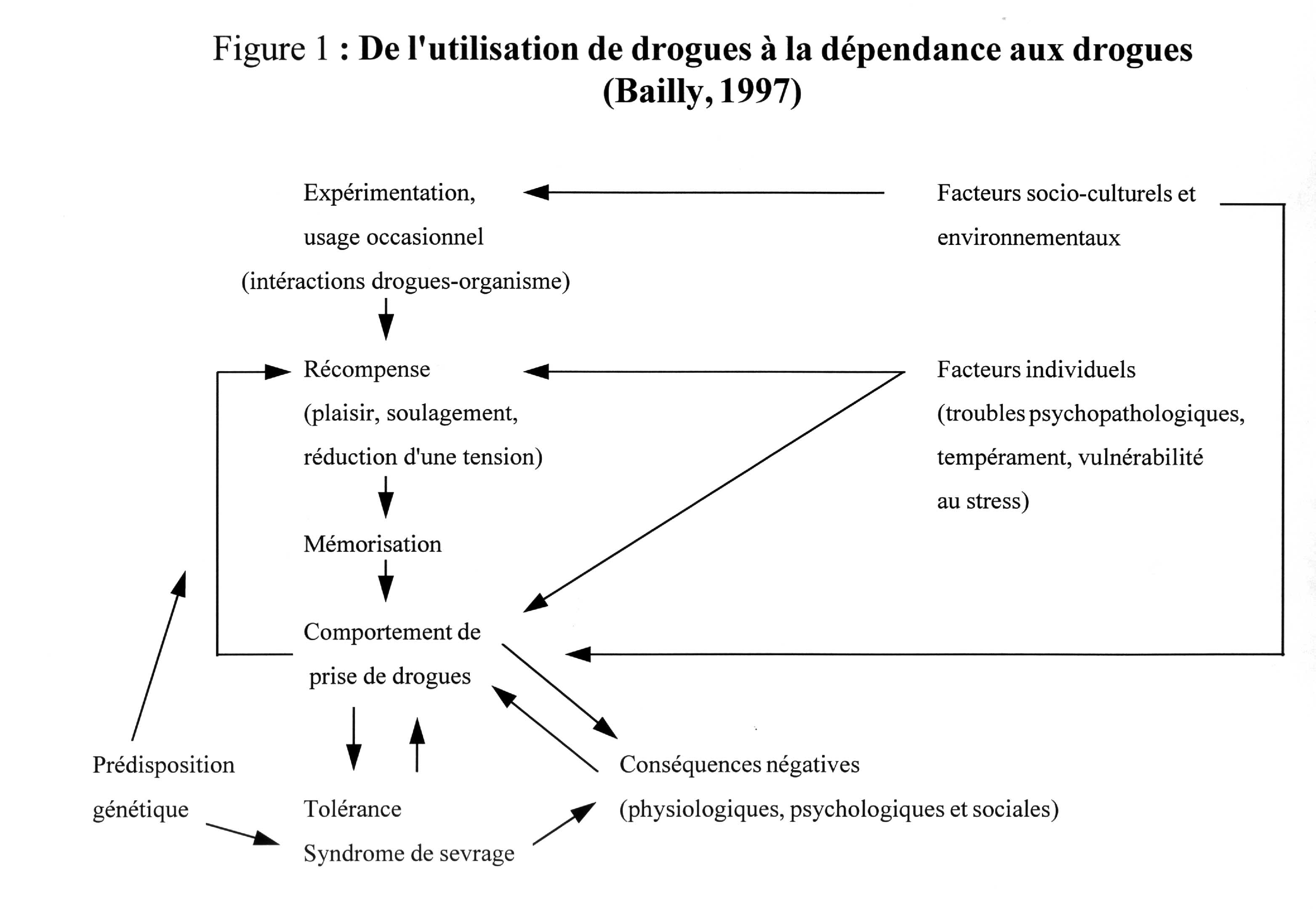
A la question fondamentale : " pourquoi la dépendance ? ", les diverses hypothèses théoriques ne peuvent apporter que des réponses partielles selon que l’on privilégie l’approche psychodynamique, comportementale, biologique ou sociologique. Ces différents axes théoriques représentent autant de façons d’aborder le problème, les différents modèles explicatifs qui en découlent en possédant la logique propre. Cependant, ces différentes théories n’apparaissent pas exclusives les unes des autres, mais portent en réalité sur des mécanismes distincts : certaines cherchent à expliquer le mécanisme de production de la dépendance, tandis que d’autres tentent de rendre compte de l’état qui permet à la dépendance de se produire.Concernant ce dernier point, de nombreux travaux ont clairement montré que si les facteurs socio-culturels et environnementaux sont déterminants dans l’expérimentation et l’initiation à l’usage de drogues, les facteurs psychiatriques, psychologiques et biologiques jouent un rôle prépondérant dans l’abus et la dépendance aux drogues (19, 38, 47). A partir de ces données, nous avons élaboré un modèle explicatif permettant de rendre compte de la genèse et de la pérennisation de la dépendance aux substances psycho-actives (figure 1). Ce modèle représente une tentative de synthèse qui prend en considération la hiérarchie des processus intervenant dans le développement de la dépendance et qui permet d’établir des ponts entre l’enchaînement des opérations psychologiques et des mécanismes neurobiologiques : à chaque étape de ce modèle, correspondent des théories relevant d’une approche particulière. Sur le plan thérapeutique, ce modèle permet de situer le point d’impact des différentes stratégies proposées et d’observer comment, sous leur influence, telle partie du processus se modifie. En aidant à mieux situer les points stratégiques où se jouent résistance au changement et processus de transformation, ce modèle devrait permettre de proposer, pour chaque cas particulier, des démarches thérapeutiques adaptées et facilement appréciables ultérieurement (12, 13).
La dépendance physiologique correspond à une exigence de l’organisme qui ne peut conserver son nouvel équilibre qu’avec l’apport régulier de la drogue. Le syndrome de sevrage authentifie cliniquement la dépendance physiologique. Ce syndrome traduit la rupture brutale des mécanismes adaptatifs que le système nerveux a développés pour s’opposer aux effets de la substance et maintenir une certaine homéostasie (8). La " cure de sevrage " permet de supprimer le toxique tout en évitant la survenue de ce syndrome. Les progrès de la psychopharmacologie permettent aujourd’hui de proposer des techniques de sevrage particulières à chaque type de drogues (pour les opiacés : électro-acupuncture, électro-thérapie transcutanée, alpha 2 mimétiques pré-synaptiques). Ces techniques visent à corriger les désordres biologiques sous-tendant la survenue du syndrome de sevrage (8, 67). Dans cette perspective, la suppression du toxique apparaît bien aussi comme un préalable nécessaire à l’évaluation du sujet : l’intoxication et le sevrage partagent avec certains troubles mentaux de nombreux symptômes communs ; ils peuvent aussi induire en eux-mêmes des troubles psychopathologiques (pour les opiacés : troubles psychotiques, troubles de l’humeur, dysfonctions sexuelles, troubles du sommeil) (5).
L’installation de la dépendance physiologique implique une répétition de la prise de drogues. Cette répétition peut résulter schématiquement soit d’une habitude (comme par exemple dans le cas d’une prescription médicale), soit d’un apprentissage. La théorie des conditionnements opérants permet en effet de rendre compte de la compulsion à consommer un produit, le renforcement positif, c’est-à-dire ici les affects faisant suite à la prise du produit, représentant un facteur puissant dans ce type de conduite. C’est dans cette perspective que s’inscrivent désormais les notions de dépendance comportementale et d’addiction (57, 69). Cette théorie est corroborée par les données issues de l’expérimentation animale qui montrent que les drogues toxicomanogènes possèdent des effets renforçateurs puissants liés à leur action sur les neurones opioïdes et dopaminergiques du système de récompense du cerveau (8, 41, 52). Sur le plan clinique, la dépendance comportementale se caractérise par l’existence à la fois de phénomènes de " craving " (impulsion à entreprendre le comportement) et de symptômes de sevrage (réapparition d’une tension et de cette impulsion après un délai de temps variable) (57). Son traitement fait appel essentiellement à des techniques cognitivo-comportementales d’extinction, d’aversion ou de suppression du comportement addictif, dans le cadre desquelles s’inscrit l’utilisation de la naltrexone, ou encore de recherche de solutions alternatives (49, 62, 71, 86). Quant à la prévention des rechutes, elle implique la correction des facteurs qui ont permis l’installation et le maintien de ce comportement addictif. Les stratégies thérapeutiques à mettre en oeuvre ici ne sont pas spécifiques et dépendent de la nature à la fois des facteurs de vulnérabilité et des conséquences liées à l’abus de drogues mis en évidence chez le sujet. Le traitement de la dépendance comportementale ne se limite pas à la seule dépendance aux opiacés, mais doit porter globalement sur la réponse addictive. Les études chez l’animal montrent clairement qu’il existe des phénomènes de sensibilisation croisée entre les différents types de drogues toxicomanogènes (21, 85). Ce phénomène de sensibilisation croisée peut rendre compte de l’utilisation fréquente chez les toxicomanes de plusieurs types de drogues, simultanément ou successivement (48). Il peut rendre compte du fait que chez les héroïnomanes la consommation de substances psycho-actives comme l’alcool ou les médicaments psychotropes durant les périodes d’abstinence, volontaire ou non, d’opiacés représente un facteur de mauvais pronostic se traduisant par un taux de rechute plus élevé (40, 51, 82).
La question persiste cependant de savoir si tous les sujets dépendants aux opiacés dits " toxicomanes " répondent au modèle de l’addiction. Dans la perspective du DSM IV, il s’agit là d’une question qui, à la limite, ne se pose pas : une dépendance physiologique résultant d’une consommation régulière en rapport avec une prescription médicale ou des habitudes culturelles ne peut être considérée comme pathologique, dans la mesure où elle ne relève pas d’un comportement inadapté (5). Cependant, les recherches en matière de dépendance à l’alcool ont montré qu’il est possible schématiquement de distinguer deux types d’alcoolisme : l’alcoolisme de type II, traduisant une dépendance sévère, d’installation précoce durant l’adolescence, chez des sujets présentant des tendances dépressives, impulsives et antisociales marquées, se caractérisant par la fréquence des tentatives de suicide et des conduites toxicomaniaques associées et qui serait principalement lié à des facteurs génétiques (fréquence des antécédents familiaux d’alcoolisme et de délinquance) ; et l’alcoolisme de type I, caractérisé par une dépendance beaucoup moins sévère, d’installation plus tardive à l’âge adulte, chez des sujets sans trouble psychopathologique manifeste, dans lequel les facteurs environnementaux joueraient un rôle prépondérant (6, 18, 26). Au regard de certains critères comme la recherche de sensations, si l’alcoolisme de type II présente toutes les caractéristiques d’un comportement addictif, il n’en est pas de même pour l’alcoolisme de type I (1). Ces données peuvent être rapprochées des résultats issus de l’expérimentation animale qui montrent que le syndrome de sevrage est bien plus sévère chez les animaux qui s’auto-administrent une drogue volontairement que chez ceux qui reçoivent la même drogue passivement avec des contingences (rythme et dose) rigoureusement identiques (52). Aucune étude de ce type n’a, à ce jour, été réalisée chez les sujets dépendants aux opiacés. Néanmoins, on sait que 90 % des américains qui avaient développé une dépendance aux opiacés durant la guerre du Viêt-nam ont interrompu sans problème leur consommation à leur retour aux Etats-Unis, même si une minorité d’entre-eux se tournèrent alors vers l’alcool et les amphétamines (73). Ainsi, l’hypothèse ne peut être écartée que, de nos jours, un certain nombre de sujets dépendants aux opiacés répondent aux critères de ce qu’il était convenu d’appeler autrefois les " toxicomanies de groupe ", dans lesquelles les facteurs environnementaux jouent un rôle prépondérant (65).

1 - Adès J. : Conduites de dépendance et recherche de sensations. In : Bailly D., Venisse J.L. eds, Dépendance et conduites de dépendance, Paris, Masson, 1994, p 147-66.
2 - Akers R.L., Krohn N.D., Lanza-Kaduce L., Radosevich L. : Social learning and deviant behavior : a specific test of a general theory. Am. Sociol. Rev., 1979, 44, 636-55.
3 - American Psychiatric Association : Diagnostic and statistical manual of mental disorders (3 rd edn). Washington DC, APA, 1980 . Traduction française par Guelfi J.D. et al., Paris, Masson, 1983.
4 - American Psychiatric Association : Diagnostic and statistical manual of mental disorders (3 rd edn revised). Washington DC, APA, 1987. Traduction française par Guelfi J.D. et al., Paris, Masson, 1989.
5 - American Psychiatric Association : Diagnostic and statistical manual of mental disorders (4 th edn). Washington DC, APA, 1994. Traduction française par Guelfi J.D. et al., Paris, Masson, 1996.
6 - Babor T.F., Hofmann M., Del Boca F.K., Hesselbrock V., Meyer R.E., Dolinsky Z.S., Rounsaville B. : Types of alcoholics. I. Evidence for an empirically derived typology based on indicators of vulnerability and severity. Arch. Gen. Psychiatry, 1992, 49, 599-608.
7 - Bailly D., Prévost S., Révillon J.J., Piquet J.M., Fontaine B., Villez M., Gastambide M.: La répartition des rôles entre spécialistes et non spécialistes dans la prise en charge des toxicomanes. Interventions, 1985, n° hors série " Journées Nationales, Lille 1984 ", 42-3.
8 - Bailly D., Danel Th., Servant D., Parquet Ph. J. : Aspects neurobiologiques des conduites de dépendance. Dépendances, 1990, 3, 29-36
9 - Bailly D., Parquet Ph. J. : Conduite à tenir devant un sujet consommateur de drogues lors de la première consultation. NPN Médecine, 1990, 162, 97-103.
10 - Bailly D., Parquet Ph.J., Muller P.H. : L’usager de drogues : un malade ou un délinquant ? A propos de l’injonction thérapeutique. J. Méd. Légale - Droit Méd., 1990, 33, 53-6.
11 - Bailly D. : Epidémiologie de l’alcoolisme et de la toxicomanie. In : Rouillon F., Lépine J.P., Terra J.L. eds, Epidémiologie psychiatrique, Paris, Ed. J.P. Goureau - IEEP, 1995, p 197-210.
12 - Bailly D. : Quelles stratégies thérapeutiques pour quelles indications ? In : Venisse J.L., Bailly D. eds, Addictions : quels soins ? Paris, Masson, 1997, p 267-71.
13 - Bailly D. : From drug use to drug abuse : a developmental perspective. Scientific Meeting of the European Chapter of International Association for Adolescent Health, Lausanne, 1997 (unpublished paper).
14 - Bayle F. J., Chignon J.M., Adès J. : Le concept d’addiction. Neuro-Psy, 1994, 9, 9-17.
15 - Bergeret J. : Le toxicomane et ses environnements. Paris, INSERM/PUF, 1980.
16 - Bertschy G. : Pratique des traitements à la méthadone. Paris, Masson, 1995.
17 - Bouvet O., Olié J.P., Laqueille X. : Le sevrage du toxicomane en ambulatoire. Moins confortable et moins efficace qu’en hospitalisation. Rev. Prat. - Méd. Gén., 1990, 82, 13-7.
18 - Buydens-Branchey L., Branchey M.H., Noumair D. : Age of alcoholism onset. I. Relationship to psychopathology. Arch. Gen. Psychiatry, 1989, 46, 225-30.
19 - Cadoret R.J., Troughton E., O’Gorman T.W., Heywood E. : An adoption study of genetic and environmental factors in drug abuse. Arch. Gen. Psychiatry, 1986, 43, 1131-6
20 - Caire M. : Approches épidémiologiques de la toxicomanie. Confrontations Psychiatr., 1987, 28, 63-92.
21 - Camanni S., Nencini P. : Physiological and environmental aspects of drinking stimulated by chronic exposure to amphetamine in rats. Gen. Pharmacol., 1994, 25, 7-13.
22 - Centre National de Documentation sur les Toxicomanies : Toxicomanies et réalités. Lyon, PUL, 1979.
23 - Charles-Nicolas A.J. : Les centres de traitement de toxicomanes. Rev. Prat., 1982, 32, 2487-9.
24 - Charles-Nicolas A., Prat P. : Thérapeutique de la personne du toxicomane. In : Bergeret J., Leblanc J. eds, Précis des toxicomanies, Paris, Masson, 1984, p 95-105.
25 - Charpak Y., Bejanin F. : Simulation informatique du devenir à 10 ans d’une cohorte d’héroïnomanes en Ile-de-France. Rev. Epidém. et Santé Publ., 1992, 40, 454-9.
26 - Cloninger C.R. : Neurogenetic adaptive mechanisms in alcoholism. Science, 1987, 236, 410-6.
27 - Cloward R.A., Ohlin L.E. : Delinquency and opportunity : a theory of delinquent gangs. New York, Free Press, 1960.
28 - Cordonnier J.P. : La prise en charge d’un toxicomane séropositif pour le VIH. Le sida bouleverse la conception qu’a le toxicomane de sa santé. Rev. Prat. - Méd. Gén., 1989, 79, 30-6.
29 - Cuche H., Billoteau S., Deniker P. : Traitement médicamenteux des toxicomanies. In : Nahas G. ed., Drogue et civilisation, Paris, Pergamon Press, 1982, p 75-83.
30 - Curtet F., Davidson F. : Le devenir des toxicomanes. Ann. Méd. Psychol., 1979, 137, 889-99.
31 - Deglon J.J. : Le traitement à long terme des héroïnomanes par la méthadone. Genève, Ed. Médecine & Hygiène, 1982
32 - Dole V.P., Nyswander M.E. : A medical treatment of diacetylmorphine (heroin) addiction : a clinical trial with methadone hydrochloride. JAMA, 1965, 193, 80-4.
33 - Dole V.P., Nyswander M.E. : Heroin addiction - A metabolic disease. Arch. Int. Med., 1967, 120, 19-24.
34 - Dole V.P. : Le comportement des toxicomanes. Pour la Science, 1981, 40, 27-34.
35 - Edwards G., Arif A., Hodgson R. : Nomenclature and classification of drug and alcohol related problems. Bull. World Health Organization, 1981, 59, 225- 42.
36 - Farrington D.P. : Les signaux précoces de l’agir délinquant fréquent. Criminologie, 1986, 19, 9 -31.
37 - Gerstein D.R. : The effectiveness of drug treatment. In : O’Brien C.P., Jaffe J.H. eds, Addictive states, New York, Raven Press, 1992, p 253-282.
38 - Glantz M., Pickens R. : Vulnerability to drug abuse. Washington DC, American Psychological Association, 1992.
39 - Goodman A. : Addiction : definition and implication. Br. J. Addict., 1990, 85, 1403-8.
40 - Halikas J., Darvisch H., Weller R. : Alcoholism among addicts. Alcohol Clin. Exp. Med., 1977, 1, 172.
41 - Henry C., Le Moal M., Bourgeois M. : Susceptibilité individuelle à la toxicomanie. Apport des modèles animaux. L’Encéphale, 1994, 20, 1-6.
42 - Hoffmann N.G., Sonis W.A., Halikas J.A. : Issues in the evaluation of chemical dependency treatment programs for adolescents. Pediatr. Clin. North Am., 1987, 34, 449-59.
43 - Hubbard R.L., Marsden M.E., Rachal J.V., Harwood H.J., Cavanaugh E.R., Ginzburg H.M. : Drug abuse treatment : a national study of effectiveness. Chapel Hill NC, University of North Carolina Press, 1989.
44 - Jellinek E.M. : The disease concept of alcoholism. New Brunswick, Hillhouse Press, 1960.
45 - Johnson A.M., Szurek S.A. : Etiology of antisocial behavior in delinquents and psychopaths. JAMA, 1954, 154, 814-7.
46 - Kaminer Y. : Adolescent substance abuse. A comprehensive guide to theory and practice. NewYork, Plenum Medical Book Company, 1994.
47 - Kandel D.B., Kessler R.C., Margulies R.Z. : Antecedents of adolescent initiation into stages of drug use : a developmental analysis. J. Youth Adolesc., 1978, 7, 13-40.
48 - Kandel D.B. : Epidemiological trends and implications for understanding the nature of addiction. In : O’Brien C.P., Jaffe J.H. eds, Addictive states, New York, Raven Press, 1992, p 23-40.
49 - Kleber H.D. : Treatment of drug dependence : what works. Int. Rev. Psychiatry, 1989, 1, 81-100.
50 - Kleber H.D. : The nosology of abuse and dependence. J. Psychiatr. Res., 1990, 24, 57-64.
51 - Lambin I., Parquet Ph. J., Bailly D. : La place de l’alcool dans les toxicomanies actuelles. Alcoologie, 1995, 17, 195-200.
52 - Le Moal M., Simonnet G. : Neurobiologie de la dépendance. Rev. Prat., 1995, 45, 1351-8.
53 - Lert F., Fombonne E. : La toxicomanie : vers une évaluation de ses traitements. Paris, INSERM/La Documentation Française, 1989.
54 - Lettieri D.J., Sayers M., Pearson H.W. : Théories on drug abuse : selected contemporary perspectives. NIDA Research Monograph 30. Rockville MD, National Institute on Drug Abuse, 1980.
55 - Llorca P.M., Scotto J.C. : Toxicomanie et sida. Rev. Prat., 1995, 45, 1371-4.
56 - Loeber R., Stouthamer-Loeber M. : La prédiction de la délinquance. Criminologie, 1986, 19, 49-77.
57 - Marks I. : Behavioural (non-chemical) addictions. Br. J. Addict., 1990, 85, 1389-94.
58 - Mirin S.M., Batki S.L., Bukstein O., Isbell P.G., Kleber H., Schottenfeld R.S., Weiss R.D., Yandow V.W. : Practice guideline for the treatment of patients with substance use disorders. In : American Psychiatric Association, Practice guidelines, Washington DC, APA, 1996, p 209-319.
59 - Nahas G. : La peste blanche du XXè siècle. Paris, Buchet-Chastel, 1992.
60 - Nahas G. : La drogue. Bilan scientifique et médical. Paris, F.-X. de Guibert, 1994.
61 - National Institute on Drug Abuse : Effectiveness of drug abuse treatment programs (DHHS Publ. n° ADM - 81 - 1143). Rockville MD, NIDA, 1981.
62 - O’Brien C.P., Childress A.R., Mc Lellan T., Ehrman R. : Integrating systemic cue exposure with standard treatment in recovering drug dependent patients. Addict. Behav., 1990, 15, 355-65.
63 - Olievenstein C. : Choix thérapeutiques en toxicomanie. Rev. Prat., 1995, 45, 1375-7.
64 - Organisation Mondiale de la Santé : Seizième rapport du Comité O.M.S. d’Experts de la pharmacodépendance. Genève, O.M.S., Sér. Rapp. Tech., 1969, 407.
65 - Oughourlian J.M. : La personne du toxicomane. Toulouse, " Eppsos "/Privat., 1978
66 - Parquet Ph. J., Bailly D. : Législation et pharmacodépendance. Neuro-Psy, 1988, 3, 85-94.
67 - Parquet Ph. J., Bailly D., Servant D. : Les médicaments du sevrage des toxicomanies. Psychologie Médicale, 1989, 21, 2012-6.
68 - Parquet Ph. J., Bailly D. : De la dépendance à la gestion du risque. A propos de la dépendance médicamenteuse. Neuropsychiatr. Enfance, 1990, 38, 300-4.
69 - Peele S. : The meaning of addiction. Compulsive experience and its interpretation. Lexington, Lexington Books (D.C. Heath and Co), 1985.
70 - Pelletier M. : Rapport de la mission d’étude sur l’ensemble des problèmes de la drogue. Paris, La Documentation Française, 1978.
71 - Poudat F.X. : Approche cognitivo-comportementale des addictions. In : Venisse J.L., Bailly D. eds, Addictions : quels soins ? Paris, Masson, 1997, p 151-72.
72 - Reyss-Brion R.: Sevrage des alcooliques et des toxicomanes. Mythes et réalités. Conc. Médical, 1976, 98, 5173-80.
73 - Robins L.N., Regier D.A. : Psychiatric disorders in America. New York, Free Press, 1991.
74 - Rosch D. : Profils évolutifs de jeunes toxicomanes. Neuropsychiatr. Enfance, 1984, 32, 89-96
75 - Roux J.M., Perron J.L. : Place du sevrage dans le traitement des toxicomanies. Rev. Prat., 1980, 30, 4091-3.
76 - Roux J.M., Perron J.L. : Les traitements de l’héroïnomanie. Pronostic. Rev. Prat., 1987, 37, 1741-6.
77 - Schuckit M.A. : Goals of treatment. In : Galanter M., Kleber H.D. eds, Textbook of substance abuse treatment, Washington DC, American Psychiatric Press, 1994, p 3-10
78 - Sells S.B. : Studies of the effectiveness of treatments for drug abuse. Vol. 1 : Evaluation of treatments. Cambridge MA, Ballinger Publishing Company, 1974.
79 - Sells S.B. : Studies of the effectiveness of treatments for drug abuse. Vol. 2 : Research on patients, treatments and outcomes. Cambridge MA, Ballinger Publishing Company, 1974.
80 - Shoham G. : The mark of Cain. New York, Oceana Publications, 1969.
81 - Shoham G. : The Tantalus ratio. A scaffolding for some personality - core vectors. J. Gen. Psychol., 1975, 126, 119-44.
82 - Simpson D.D., Lloyd M.R. : Alcohol and illicit drug use : follow-up study of treatment admissions to DARP during 1969-1971. Am. J. Drug Alcohol Abuse, 1978, 5, 1-22.
83 - Tremblay R.E., Desmarais-Gervais L., Leblanc M., Schwartzman A. : La prédiction des contacts avec le tribunal de la jeunesse : utilisation de l’évaluation du comportement par les pairs au début de l’école primaire. Criminologie, 1986, 19, 33-48.
84 - Vaillant G.E. : A 20-year follow-up of New York addicts. Arch. Gen. Psychiatry, 1973, 29, 237-41.
85 - Valadez A., Schenk S. : Persistence of the ability of amphetamine preexposure to facilitate acquisition of cocaine self-administration. Pharmacol. Biochem. Behav., 1994, 47, 203-5.
86 - Wikler A. : Dynamics of drug dependence : implications of a conditioning theory for research and treatment. Arch. Gen. Psychiatry, 1973, 28, 611-6.
87 - World Health Organization : The ICD-10. Classification of mental and behavioural disorders : clinical descriptions and diagnostic guidelines. Genève, WHO, 1992. Traduction française par Pull C.B. et al., Paris, Masson, 1993.