
|
CONGRES DE PSYCHIATRIE ET NEUROLOGIE de LANGUE FRANCAISE BIARRITZ 13 / 18 JUIN 1999 De la ségrégation des malades mentaux à la médicalisation de l'exclusion C. ALEZRAH (C.H de THUIR) |
ll y aura encore des psychiatres dans 20 ans, sans doute beaucoup moins qu'actuellement compte tenu de l'évolution de la démographie médicale, mais la psychiatrie existera -t-elle encore comme spécialité à part entière ? Depuis les origines, incertaine, récupérée, accusée mais également écartelée, fragilisée de ses propres contradictions, de la difficile place à trouver entre sciences humaines et médicales, entre biologie, psychologie et sociologie, elle tente de définir son objet, sa place au sein de la médecine et plus largement dans la société. Pour Henri EY, dans un de ses derniers ouvrages (1) : " la psychiatrie et les psychiatres ne font pas seulement peur : leur savoir n'inspire que peu de confiance en général. Et cela pour la bonne raison que son objet et qui est sa raison d'être, la notion de maladie mentale, demeure obscure et faute d'élucidation suffisante, constamment controversée ". Une grande partie de son oeuvre s'attache à définir le champ de la psychiatrie, à en fixer les limites par crainte d'une dissolution ou d'un éclatement comme la grenouille de la fable... " Quand tournant le dos au concept de maladie mentale trop rigoureusement délimité dans un espace et dans la solidité de ses contours, le discours psychiatrique en fluidifie et en évapore le sens; il dissout l'objet même de la psychiatrie en le confondant avec n'importe quoi...... "
R. M. PALEM rappelle dans un ouvrage récent (2) l'engagement d'Henri EY à travers la notion présentée au congrès de l'Association Mondiale de la Psychiatrie à Mexico en 1971 sur " le caractère essentiellement médical et l'usage exclusivement thérapeutique de l'action et des institutions psychiatriques ".
Mais les progrès scientifiques en pharmacologie, en génétique, en neurophysiologie, comme une meilleure compréhension de l'appareil psychique, reposent les éternelles questions. Les entités nosographiques explosent, s'interpénètrent, se recomposent, et pas seulement sous l'influence du D.S.M. On évoque des facteurs héréditaires communs de prédisposition à la PMD et la schizophrénie. (Ce qui n'est pas sans rappeler le concept de Monopsychose de ZELLER-NEUMANN et GRIESINGER au début du 19 siècle (1)). Les cliniciens sont frappés par la multiplication de formes hybrides, tronquées, que l'efficacité et la précocité des traitements mis en oeuvre ne peuvent expliquer qu'en partie. Nous nous sommes posé la question dans le service, d'une éventuelle modification, au fil du temps, de la répartition par diagnostic des patients ayant recours à une hospitalisation temps plein. Pour cela nous nous avons comparé la population hospitalisée en 1988 et 1998 en regroupant les grandes catégories de la CIM 1O.
*
*
Quotidiennement, l'exercice de la psychiatrie ne cesse d'évoluer, ce qui résulte d'un subtil équilibre, mais s'agit-il bien d'un équilibre (?), entre l'adaptation de l'offre, au travers des possibilités nouvelles ouvertes par l'augmentation du nombre de psychiatres libéraux associée à la diversification du dispositif public sectorisé, et de la demande qui évoque de plus en plus un catalogue à la Prévert. Demande adressée sur un mode chaque jour plus réducteur, symptomatique, automatique. Le psychiatre doit intervenir en cas de catastrophe naturelle, accueillir les réfugiés victimes de conflits internationaux, prendre en charge les malades du SIDA, les alcooliques, les toxicomanes, les délinquants sexuels, les exclus mais également les psychotiques, les dépressifs, les déments.........Pour cela il s'éparpille dans les centres médico-psychologiques, à l'hôpital général, dans les services d'urgence, dans les C.A.T, les maisons de retraite, les C.H.R.S.... et se trouve encore parfois dans son cabinet ou son service....Cela n'est pas sans risque de perte de sens, d'une illusion de réponse à une souffrance qui, elle, n'est pas illusoire mais bien réelle. Le réfugié, le délinquant, le séropositif, l'exclu, ne relèvent pas du psychiatre. Défions nous de la récupération des drames humains par un pseudo-savoir médical et de leur assimilation à des maladies. La question fondamentale n'est pas celle des critères sociaux ou criminologiques mais celle du sujet souffrant psychiquement qu'il soit délinquant sexuel, séropositif, exclu ou psychotique. C'est dans la relation à l'Autre en souffrance que peut se situer à un moment donné l'action du psychiatre avec des limites de plus en plus difficiles à cerner compte tenu du poids de la demande sociale. Dans une réflexion en forme d'état des lieux, Claude BARTHELEMY constatait dans le " livre vert " (3) : " la psychiatrie n'est concernée par le champs social qu'en tant qu'on y décèle une souffrance psychique.......Pour autant, la souffrance psychique dans son ensemble ne saurait être considérée comme l'apanage de la psychiatrie. Tout d'abord parce qu'elle est, tout autant que le plaisir, inhérente au fonctionnement de l'Esprit. Ensuite parce que d'autres réponses y sont proposées à bon droit par les religions, l'art, la sorcellerie et les pratiques magiques et plus généralement par l'ensemble des relations libidinales positives qui aident les hommes à vivre....... "
Depuis une vingtaine d'année, insidieusement, l'exclusion s'est banalisée dans notre environnement quotidien, symptôme d'une société malade de contraintes économiques où la moindre faiblesse devient un handicap insurmontable, où les réseaux traditionnels de soutien, -famille, milieu professionnel-, perdent leur fonction d'étayage. La marginalisation, l'exclusion du groupe social ont toujours existé mais ce qui apparaît nouveau, c'est son extension à des individus en apparence tellement " normaux ". Les S.D.F représentent un élément familier du paysage urbain, remplaçant les clochards d'autrefois à propos desquels Henri EY nous disait (4) : " le problème du " clochard " n'est pas psychiatrique dans son essence, et il serait proprement dérisoire de penser que les " clochards " sont tous des malades, des névrosés, des psychopathes. Ce royaume marginal de la société est peuplé tout simplement d'hommes qui ont perdu le sens du bonheur et du malheur.... "
Historiquement, la maladie mentale apparaît comme un facteur d'exclusion. Pendant très longtemps les aliénés se trouvaient mélangés à d'autres marginaux, mendiants, prostituées, dans des dépôts de mendicité ou les prisons. Dans son histoire de la psychiatrie, POSTEL (5) évoque la mise à l'écart des fous et son institutionnalisation progressive " avec des variations selon la forme et le degré de la maladie mentale, le milieu familial et social, la région. Ce processus croissant d'exclusion est à rapprocher des mesures d'ostracisme prises au même moment à l'égard des autres marginaux : juifs, hérétiques, lépreux.....les fous subissent donc, progressivement et relativement, les conséquences d'une normalisation, qui au XIIIè siècle est déjà sévère mais qui s'accentuera encore.... ".Même lorsqu'après la révolution on commence à imaginer que la folie peut se soigner, c'est à distance, dans des asiles départementaux qui fonctionneront vite en autarcie loin du monde. LANTERI LAURA (6) nous rappelle que " tous les aliénistes du XIXè siècle s'accordaient au moins sur une condition de cette observation, à savoir qu'elle ne pouvait se faire que si l'on disposait d'un établissement assez grand, ne recevant pas d'autres malades que les malades mentaux, et assez à l'écart du reste du monde. " Pour ESQUIROL cité par Jan GOLDSTEIN (7), " l'isolement était le moyen le plus énergique et ordinairement le plus utile pour combattre les maladies mentales...... ". Il consistait à éloigner le malade, le séparer de sa famille, de ses amis... Très vite, ces établissements à la campagne vont se couper d'une société à vocation de plus en plus industrielle où le développement de la compétitivité va rendre la réinsertion du malade mental pratiquement impossible, même lorsque son état s'est sensiblement amélioré, dans un monde de moins en moins tolérant.
Aujourd'hui, la marginalisation des malades mentaux demeure omniprésente sous différentes formes, y compris, ce qui parait relativement nouveau, sous celle de la grande exclusion, du SDF cumulant les facteurs de précarité. Après avoir ouvert l'an dernier une consultation plus particulièrement réservée à ce public et visant à l'accompagner vers un dispositif de soins plus banalisé, nous avons eu la surprise de constater à quel point la réalité dépassait tout ce que l'exercice sectoriel classique pouvait laisser imaginer. Pour Jean MAISONDIEU (8) : " Dans la rue, cette voie finale commune à l'exclusion, les étiquettes se décollent et ceux qui errent sur la voie publique sont d'abord perçus comme des exclus, quelles que soient leurs origines et les sinuosités de leur parcours, qu'ils soient malades, immigrés, toxicomanes, alcooliques ou sortant de prison ". Celui qui parmi les premiers psychiatres s'est préoccupé de la banalisation d'une nouvelle forme de souffrance décrit un syndrome d'exclusion (8)(9). Il évoque la honte " le sentiment pénible de son infériorité, de son indignité ou de son abaissement dans l'opinion des autres " qui à la différence de la culpabilité est inavouable et incommensurable...Il y associe d'autres affects désagréables qui se rattachent à la perte de place dans la réalité : sentiment d'injustice, vécu d'impuissance, ainsi que la peur et l'angoisse. Mais surtout une inhibition affectivo-cognitive limitant toute relation affective ou la vouant à l'échec. Les conduites addictives prennent le devant de la scène avec le double " intérêt " de leur dimension anesthésiante et de l'amorce d'une " reconnaissance " imposée à l'autre derrière le symptôme. Sous la pression de cette souffrance psychique protéiforme surviennent des crises d'agitation, des passages à l'acte violents, des tentatives de suicide....
De fait, la grande précarité prédispose à une dépersonnalisation, à une perte d'estime de soi. Exister c'est être reconnu par l'autre. De ce point de vue, la haine ou la peur inspirées valent mieux que l'indifférence. Petit à petit, augmente le nombre de sujets cumulant les exclusions et les handicaps dont la souffrance psychologique qui aurait tant de raisons de se manifester paraît anesthésiée. Michel BOTBOL (10) en retient divers mécanismes psychopathologiques
* le délire, tout particulièrement chez les malades mentaux repérés comme tel
* le retrait autistique, conséquence du sentiment d'impuissance ressenti par le sujet vis à vis de lui-même et du contexte
* l'assimilation de la conduite d'exclusion comme traumatisme induisant un préjudice à réparer pour protéger subjectivité et narcissisme menacés
* l'exclusion comme tentative de maîtrise du lien à l'objet dans une auto suffisance anobjectale
* la régression du pensé au ressenti avec tous les procédés anesthésiants possible dans les conduites addictives.
La question de l'exclusion renvoie à la position du corps social mais également à celle du sujet. Acceptation passive d'une mise à l'écart ou participation active à celle-ci? Pour J.P. VIGNAT (11) : " Du point de vue du sujet, aucun événement ne se limite à sa " réalité objective " comme l'enregistrerait une caméra. Il prend sens pour lui à partir de sa fonction d'écho et de métaphore d'expériences antécédentes. Le sens intervient, par exemple, dans le rôle actif du sujet dans la survenue d'événements qui lui sont pourtant à l'évidence préjudiciables. "
J. FURTOS (12) distingue trois niveaux du lien social :
- le lien de l'individu à la société et ses valeurs
- le lien communautaire qui rattache l'individu à un réseau de proximité (famille, ville, corporation...)
- le lien de soi à soi ou narcissisme qui permet ou non l'estime de soi.
Sur le terrain, les mesures d'assistance se développent et parfois se superposent : lieux d'accueil, C.H.R.S, Samu social. Mais la question d'un véritable accès aux soins demeure posée. Malgré l'aide médicale gratuite, dans l'attente de l'assurance médicale universelle, malgré le R.M.I, malgré les centres d'hébergement, un nombre croissant de personnes vivent sans se soigner, sans revenu, sans domicile. La pression se fait forte, les demandes adressées à la psychiatrie se multiplient, rarement directement, le plus souvent médiatisées par les travailleurs sociaux, éducateurs, médiateurs de rue avec leurs propres représentations de la maladie mentale, des structures psychiatriques et notamment de l'hospitalisation temps plein, héritière de l'asile, corrélée à la notion d'aide mais aussi d'enfermement.... A quel type de réponse le dispositif de soins psychiatriques peut-il contribuer ? Pour Jean MAISONDIEU (8) : " En présence d'une personne en difficulté qui le consulte, le spécialiste de la souffrance mentale ne peut esquiver le dilemme que la réalité lui impose : dans quelle mesure est-il en présence d'un individu dont il faudrait faire cesser le mal-être en modifiant des conditions de vie qui le désespèrent au point de le rendre parfois malade ; dans quelle mesure est-il en présence d'un malade qu'il faut amener à se soigner pour qu'il puisse s'assurer de meilleures conditions de vie alors qu'il est persuadé d'être perturbé par son entourage ou que la société le rend fou ? ". La souffrance nous dit FURTOS n'est pas en elle-même une maladie. Ne deviennent pathologiques que les souffrances qui empêchent de vivre, qui ne sont reconnues ni par soi-même ni par autrui et qui conduisent à l'effondrement du narcissisme.
Les dispositifs de santé classiques, médicaux ou psychiatriques ne sont pas directement accessibles à ces sujets. Spontanément ils ne fréquentent ni les CMP ni les hôpitaux de jour ni les CATTP et lorsqu'ils sont hospitalisés c'est souvent en urgence à la suite de troubles de comportement induisant autour d'eux le " passage à l'acte " d'une orientation abrupte vers des services hospitaliers peu préparés à les recevoir. Aussi, les expériences se multiplient elles sur le terrain pour établir des liaisons entre structures sociales et sanitaires, développer les interfaces, construire des réseaux " au contact " des populations marginalisées et faciliter l'accès aux soins. Parmi ces expériences, figure depuis l'an dernier à Perpignan le Module d'Accueil et d'Orientation. Les schémas institutionnels classiques - lieux de consultations, groupes de parole ou d'activités structurés - qui avaient présidé à la réflexion préliminaire se sont vite avérés inopérants. Il nous est apparu nécessaire de travailler à partir de la demande des relais existants et sur le terrain, dans les lieux d'accueil des associations caritatives mais également sur la voie publique avec les médiateurs de rue. Le premier objectif étant d'établir une relation à travers des temps d'accompagnement dans un processus d'apprivoisement de l'Autre visant à répéter les situations d'accueil, autant de fois que nécessaire chez des sujets dont le fonctionnement se caractérise par la précarité et la rupture répétée (13). Ce temps, au delà d'une apparente dimension " utilitaire " au travers de démarches à caractère sanitaire mais aussi social, s'inscrit à part entière comme une forme de soins, dans une première étape de reconstruction psychique et physique. Un premier bilan au bout de 8 mois faisait apparaître la prise en charge de 118 personnes par le M.A.O. Parmi elles, 13 relevaient d'un diagnostic de schizophrénie. On trouve donc d'authentiques malades mentaux parmi les populations en situation d'exclusion. La part de l'évolution des lieux de soins psychiatriques, du mouvement de desinstitutionnalisation, pourtant moins radical que dans d'autres pays, reste à apprécier.
Ainsi, si on considère à juste titre que la marginalité n'est pas une maladie mentale, on a trop souvent tendance à ne voir chez les psychotiques S.D.F que des marginaux. Sur ce point, les données épidémiologiques sont limitées et les estimations très variables, allant de 30 à 40 % (10) jusqu'à 97 % (9).
Emilio LA ROSA (14) citant une étude de FOURNIER à Montréal rapporte que 85,9 % de la population fréquentant les centres d'accueil de sans abri présentent au moins un trouble mental.
Une indication peut également nous être donnée par la répartition en fonction du diagnostic des S.D.F hospitalisés à temps plein en 1998 au Secteur 4.
SDF (21)
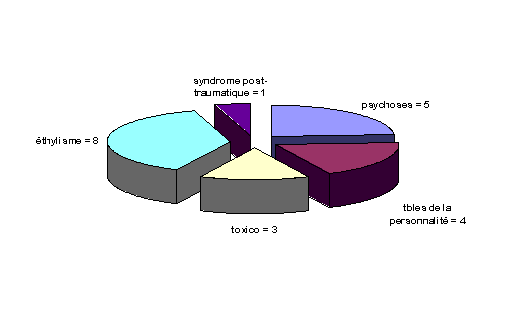
Parmi les grandes caractéristiques de ces patients figurent l'absence totale de tiers identifiable en dehors des associations caritatives et la fréquence de conduites polytoxicomaniaques souvent mises en avant et masquant parfois la pathologie psychotique. On trouve de tout dans la rue : Subutex, psychotropes divers échangés, revendus, partagés..........Parfaitement repérés par les services de police, ces sujets sont l'objet d'une remarquable tolérance, dès lors qu'ils sont calmes et ne sont habituellement pas perçus comme malades. On peut émettre l'hypothèse d'un fonctionnement " symbiotique " dans une relation inclus-exclu, l'un confortant l'autre, l'étayant dans son statut et son histoire. La dimension pathologique n'échappe par contre pas aux travailleurs sociaux. Mais malgré cela ils demeurent extrêmement réticents lorsqu'ils sont sollicités pour engager une hospitalisation à la demande d'un tiers. Le respect de la liberté, de la confidentialité, le souci de préserver les " bonnes relations " parfois longues à établir, la perception encore caricaturale de " l'internement psychiatrique " sont autant de raisons mises en avant.
Malgré le cumul de handicaps, malgré ce contexte paradoxal, nous avons eu la surprise de constater que ces patients pouvaient s'inscrire dans une démarche de soins mais pour cela il nous est apparu qu'il fallait les chercher là où ils sont et travailler dans la durée en s'efforçant de surmonter les échecs et les ruptures à répétition.
Un autre élément qui nous a semblé caractéristique chez les psychotiques marginalisés que nous avons rencontrés, c'est que la plupart d'entre eux avaient été identifiés comme malades dans le passé. Voilà qui repose avec acuité la question de la nature du soin proposé au psychotique et de sa durée. L'évolution de l'institution psychiatrique, à côté des avancées incontestables de la sectorisation qui permet de soigner au plus près des populations, a aussi ses limites. La réduction du nombre de lits d'hospitalisation entraîne une course à la diminution de la durée de séjour. Le plus souvent les épisodes aigus forcent d'une manière ou d'une autre les portes de l'hôpital à un moment donné. Mais au delà qu'en est il du maintien d'un lien thérapeutique au long cours ? La sectorisation se base sur des adresses or il y a de plus en plus de S.D.F qui arrivent dans des services où les places manquent. De nouveaux circuits se développent, succession d'étapes pour les formes modernes de dromomanie, entre les régions, d'un C.H.R.S à l'autre, d'un service psychiatrique à l'autre. La voie est étroite, qui reste à trouver entre le risque d'une " psychiatrisation " indue de toutes les détresses sociales et celui tout aussi pernicieux de " socialisation " des réponses apportées aux malades mentaux remettant en cause la dynamique des soins dans la durée et les champs de compétence (15). La complémentarité des deux approches reste à construire pour dépasser la tendance au renvoi systématique vers un autre et un ailleurs.
La précarité pour les malades mentaux comme chez tous les exclus retarde l'accès aux soins faute d'une perception de la pathologie ou d'un dispositif de mise en lien. En sens inverse un véritable accompagnement thérapeutique des psychotiques peut limiter l'ampleur d'une marginalisation (17). Si l'accès aux soins reste possible il est de fait, largement conditionné par le niveau de tolérance des acteurs devant des sujets qui induisent inconsciemment le rejet et la rupture. La question de la demande de soins ne se pose pas de la même façon chez tous les sujets et nous ne pouvons pas nous satisfaire de son apparente absence pour ignorer ces patients.
Pour DEJOURS C. (18) : " on ne peut escompter de réaction individuelle et collective à l'injustice infligée à autrui. -à type de solidarité ou d'action politique- que si la souffrance et le sens de cette souffrance sont accessibles aux témoins. En d'autres termes, la mobilisation dépend d'abord de la nature et de l'intelligibilité du drame que vit la victime de l'injustice, de la violence et du mal....Il faut non seulement que le drame et l'intrigue soient compréhensibles, il faut encore qu'ils rencontrent la souffrance du témoin, qu'ils suscitent sa compassion. Alors seulement la souffrance génère-t-elle une souffrance chez le sujet qui perçoit..... "
Ce que F. VOISIN (19)traduisait à sa façon : " le besoin d'aimer suppose des objets à aimer, et de cette force affectueuse innée résulte la grande et sainte loi de la réciprocité, de la solidarité mutuelle.....Vie de famille, esprit social, droit de cité, patriotisme, fraternité, hérédité, quelque nom que vous vouliez donner à cette solidarité, elle naît de la force affectueuse qui lie votre sort à celui de vos semblables........ ".
1 - EY Henri: Défense et illustration de la psychiatrie, Masson Edit, Paris, 1978.
2 - PALEM R.M.:Henri EY psychiatre et philosophe, Rive droite edit, Paris, 1997.
3 - De la psychiatrie: Ouvrage collectif. Association nationale des présidents et vice-présidents des C.M.E des Centres hospitaliers de psychiatrie.Les Bulletins d'information spécialisés, Nantes, 1994.
4 - EY Henri: Avant propos à l'ouvrage d'A. VEIXLIARD : le clochard, étude de psychologie sociale, Desclée de Brouwer edit 1957.
5 - POSTEL ; QUETEL C. et al: Nouvelle histoire de la psychiatrie, Dunod edit, Paris, 1994.
6 - LANTERI-LAURA G.: La chronicité en psychiatrie, Synthélabo edit, les empêcheurs de penser en rond, Le Plessis-Robinson, 1997.
7 - GOLDSTEIN J.: Consoler et classifier, Synthélabo edit, les empêcheurs de penser en rond, Le Plessis-Robinson, 1997.
8 - MAISONDIEU J.: La fabrique des exclus ; Bayard edit, Paris, 1997.
9 - MAISONDIEU J.: L'exclusion n'est pas une maladie, c'est une situation pathogène.Nervure, XI, 7, Octobre 1998, 17 - 2O.
10 - BOTBOL M.: Santé mentale et grande exclusion, rapport du groupe de travail de l'association française de psychiatrie et de la société française de santé publique, Psychiatrie française, 2, Juil. 98, 3 - 31.
11 - VIGNAT J.P.: Fragilité psychique, fragilité sociale. Conférence Université Catholique de Lyon, 18 Nov. 1987.
12 - FURTOS J, LAVAL C, BURLOUX G, GODET P.F: Schizophrénie et exclusion. Perspectives actuelles et avenir. L'Encéphale, 1996, Sp III, 39 - 48.
13 - VIGNAT J.P: Précarité, accès aux soins. Conférence, Thuir - 13 Fév. 1997.
14 - LA ROSA E.: Santé, précarité et exclusion P.U.F Edit, Paris, 1998.
15 - JOLIVET B.: Demandes psychiatriques, réponses sociales. L'Evolution Psychiatrique, 59, 3, 1994, 4O3 - 412.
16 - LASNE N.: Le paradoxe des traitements de l'exclusion des soins. Pratique N° 44, Juin 1996, 4 - 12.
17 - SUSSER E, VALENCIA E, CONOVER S. et al.: Preventing recurrent homeless among mentaly ill men : a " critical time " intervention after discharge from a shelter. An Journal Public Health, 1997, 87, 256 - 62.
18 - DEJOURS C.: Souffrance en France. Le seuil edit, Paris, 1998.
19 - VOISIN F.: Analyse de l'entendement humain J.B Baillière Edit, Paris, 1858.